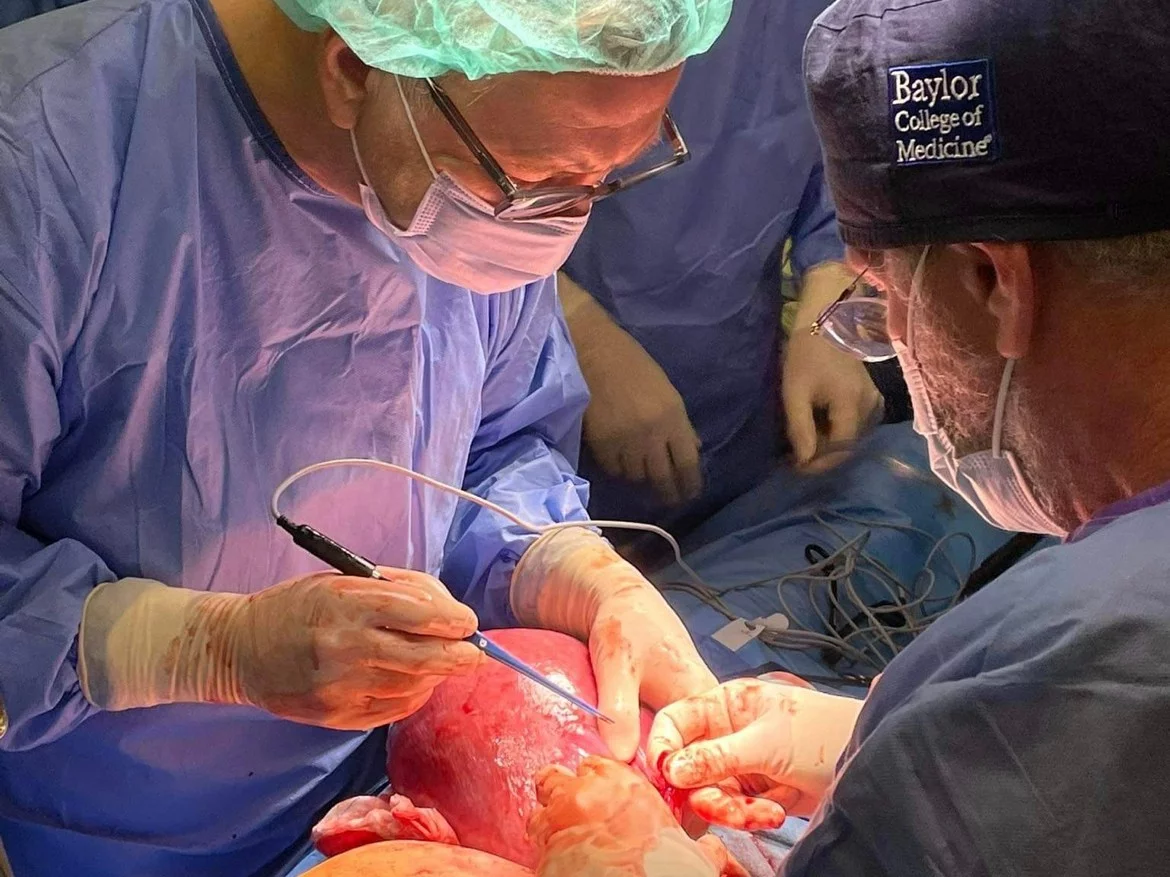
Katarzyna Pinkosz, NewsMed, Wprost: Urodziny zdrowego dziecka są szczęściem, a narodziny dziecka, które było operowane w łonie mamy, są cudem. Tu, w kierowanej przez Pana klinice, takich cudów się dokonuje: operujecie m.in. wady serca płodu. Ale każda mama, spodziewając się dziecka, liczy na to, że będzie zdrowe. Gdy pojawia się podejrzenie, że coś jest nie tak, pierwsze pytanie, które sobie stawia, brzmi „Czy to moja wina?”. Czy słyszy Pan takie pytania?
Prof. Mirosław Wielgoś, konsultant krajowy w dziedzinie perinatologii, kierownik Kliniki Położnictwa i Perinatologii Państwowego Instytutu Medycznego MSWiA w Warszawie: To bardzo częste pytania, jeśli dochodzi do nieprawidłowości w przebiegu ciąży. Pierwsza myśl, która się pojawia: „Czy to przeze mnie, czy ja zawiniłam, czy coś źle zrobiłam?”. Tak nie jest – bo z reguły przyczyny są niezależne. Kolejne pytanie, jakie się pojawia: „Czy mogę coś zrobić; a jeśli tak – to co?”. Najczęściej i na to pytanie musimy odpowiedzieć przecząco. Kobieta w ciąży niewiele może zrobić, poza tym, że powinna poddać się opiece specjalistycznej. Zawsze w takich sytuacjach szukamy najlepszych rozwiązań, kierując się zarówno dobrem kobiety, jak dobrem dziecka. Przy czym dla nas zawsze priorytetem jest dobro matki. Musimy zadbać o jej zdrowie, bo bez zdrowej matki nie będzie zdrowego dziecka.
Kiedy może pojawić się pierwsze podejrzenie, że dziecko nieprawidłowo się rozwija?
Mamy bardzo dobrze rozwiniętą diagnostykę prenatalną; od czerwca jest ona bezpłatna dla wszystkich kobiet w ciąży (koszty pokrywa NFZ). To wielki sukces, za który należy się pochwała resortowi zdrowia i pani minister Leszczynie, dla której był to jeden z priorytetów. Mamy dobrze rozwiniętą i dostępną diagnostykę prenatalną, dlatego już na etapie badania USG w pierwszym trymestrze możemy wykryć szereg nieprawidłowości i odpowiednio ukierunkować naszą opiekę nad pacjentką.
Nie zawsze możemy pomóc, jednak jest szereg nieprawidłowości, które możemy leczyć w łonie matki. To np. przepukliny przeponowe, przepukliny oponowo-rdzeniowe, czyli rozszczepy kręgosłupa, zespoły przetoczenia między płodami, niektóre wady serca. W Polsce w zasadzie są dostępne wszystkie metody leczenia prenatalnego, stosowane na świecie.
Są też takie sytuacje, kiedy widzimy nieprawidłowość anatomiczną, której nie możemy skorygować wewnątrzmacicznie, ale w niektórych przypadkach jest możliwe leczenie po urodzeniu. Ważną korzyścią z diagnostyki prenatalnej jest to, że możemy taką ciężę nie tylko odpowiednio poprowadzić, ale też zaplanować poród w odpowiednim miejscu, czasie, w odpowiedni sposób. Jeśli byśmy tego nie wiedzieli, to dziecko mogłoby urodzić się w miejscu przypadkowym, nieprzygotowanym do udzielenia pomocy.
Każda operacja, nawet najprostsza, może się powikłać, a w przypadku terapii wewnątrzmacicznej żadna operacja nie jest prosta. Zwykle kobieta chce zrobić wszystko, by pomóc dziecku. Gdy ryzyko przewyższa korzyści też musimy staramy się taką informację przekazać.
Najczęściej przeprowadzany zabieg wewnątrzmaciczny to?
Transfuzje płodowe. Najczęstszym wskazaniem jest konflikt serologiczny, ale w ostatnim roku mieliśmy kilka ciężkich przypadków niedokrwistości u płodu wymagających leczenia wewnątrzmacicznego, spowodowanych infekcją parwowirusem B19, i to w bardzo zjadliwej postaci, kiedy bardzo szybko dochodzi do uogólnionego obrzęku płodu. Jest to stan zagrożenia życia, który wymaga podjęcia pilnych interwencji. Zwykle, nawet gdy był już obecny obrzęk, wystarczała jedna transfuzja, dziecko już sobie radziło.
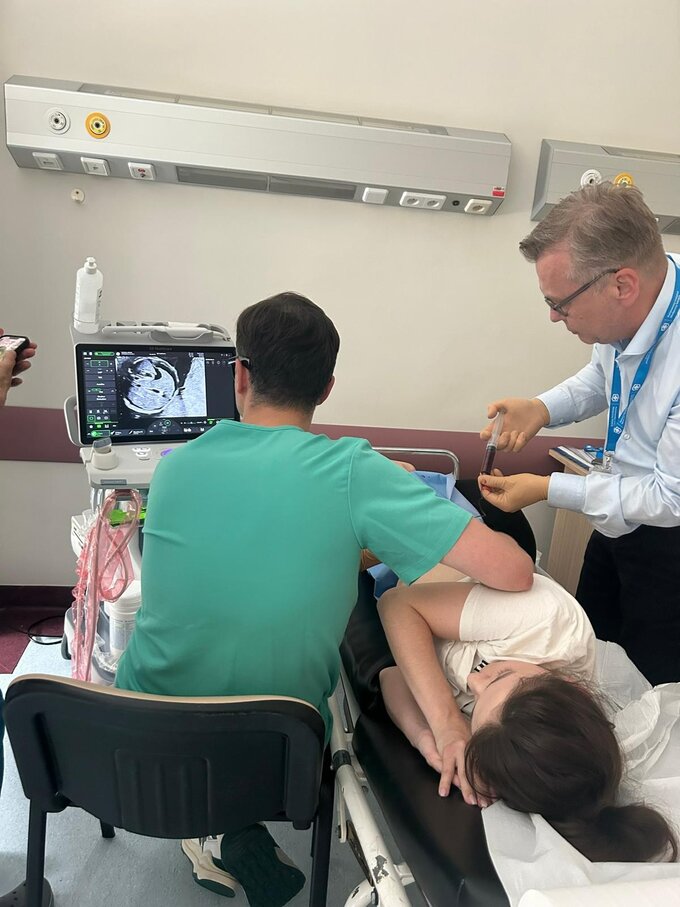
W tym roku mieliśmy kilka przypadków, kiedy potrzebna była cała seria transfuzji. Na szczęście to jest metoda, która działa bardzo dobrze i możemy pomóc nawet w ciężkich przypadkach – które bez leczenia zakończyłyby się zgonem.
Właśnie dostałem list od pacjentki, która miała zakażenie parwowirusem B19; miała 6 transfuzji dopłodowych, co zdarza się wyjątkowo. Zawsze mam łzy w oczach, jak czytam słowa podziękowania. Dziecko urodziło się zdrowe; mama pisze, że to dzięki nam. My sobie takich zasług nie przypisujemy, ale staramy się pomóc. Zawsze mówię, że jakaś siła wyższa nad tym czuwa, że nasze wysiłki przynoszą pozytywne rezultaty.
Wyższa siła czuwa, ale też macie umiejętności, dzięki którym udaje się pomóc…
Staramy się pomóc, wykorzystując nasze umiejętności, ale wciąż mamy niestety wiele ograniczeń.
Częstym powikłaniem ciąży bliźniaczej jednokosmówkowej jest zespół przetoczenia między płodami.
Jedno dziecko „podbiera” drugiemu krew i wszystkie składniki odżywcze?
Mają wspólne łożysko, w którym są połączenia naczyniowe. Paradoksalnie ten bliźniak, który „zabiera”, jest bardziej narażony na powikłania: nie radzi sobie z nadmiarem krwi, którą podkrada bliźniakowi. Dochodzi do obumarcia płodu, a jeśli nic się nie zrobi – także do obumarcia drugiego płodu lub jego ciężkiego uszkodzenia. Trzeba wykonać zabieg laserowy, polegającym na przecięciu połączeń naczyniowych. Trzeba oddzielić od siebie układy naczyniowe obu płodów.
Czytaj też:
Prof. Michał Zembala: Zmniejsza się ilość zabiegów kardiochirurgicznych
Wykonujecie też zabiegi na sercu płodu…
Takie operacje wykonuje się np. w przypadku krytycznej stenozy aortalnej, czyli zwężenia zastawki aortalnej. To najczęstsza wada kwalifikująca do leczenia prenatalnego, jeśli chodzi o wady serca. Inne wady serca operowane w łonie matki, to stenoza płucna i zamknięty otwór owalny.
Jak duże jest operowane serce?
W przypadku ciąży, która ma dwadzieścia kilka tygodni: serce jest jak orzeszek. Pod kontrolą USG trzeba wprowadzić balonik do zwężonej zastawki, rozszerzyć zastawkę, wypełniając balonik. Dzięki temu udaje nam się utrzymać dwukomorowe serce. Jeśli byśmy nic nie zrobili, to doszłoby do wytworzenia serca jednokomorowego. Takie dziecko czekałoby szereg operacji po urodzeniu, jednak nigdy nie udałoby się wrócić do prawidłowego modelu serca, dlatego interwencja wewnątrzmaciczna jest bardzo ważna.
Można też zoperować rozszczepiony kręgosłup…
Takich operacji jeszcze tu, w Państwowym Instytucie Medycznym, nie wykonujemy, ale na pewno będziemy do tego dążyć do ich wykonywania, zwłaszcza że mamy już bardzo dobry zespół, odpowiedni sprzęt, a poza tym weszliśmy do grona realizatorów programu terapii płodu, co bardzo nas cieszy.
Jak operuje się rozszczepiony kręgosłup?
Taką operację wykonuje się albo w sposób otwarty (z otwarciem brzucha i jamy macicy) albo fetoskopowo, metodą małoinwazyjną. Taką metodę stosowaliśmy w klinice WUM. Operacja polega na tym, że usuwamy nieprawidłowe tkanki, pokrywamy ubytek tkankowy (rozszczep). Jeśli zrobi się to odpowiednio wcześnie, pozwala to zachować dziecku funkcje motoryczne.
Bez wykonania tego zabiegu dochodzi do nieodwracalnych zmian, gdyż płyn owodniowy niekorzystnie działa na obnażone części rdzenia kręgowego, powodując jego destrukcję i nieodwracalne porażenie kończyn dolnych, zwieraczy odbytu, zwieraczy dróg moczowych. Takie dziecko, a potem dorosły, jest skazane całe życie na wózek inwalidzki.
Po porodzie nie da się już tego odwrócić, można tylko wykonać operację naprawczą – pokryć ubytek, żeby to ładnie kosmetycznie wyglądało, nie ma jednak możliwości przywrócenia utraconych funkcji. Dzięki naszym operacjom większość dzieci operowanych tego unika.
To taki rodzaj operacji, który musi być wykonany, gdy dziecko jest jeszcze w brzuchu mamy…
Tak, bardzo ważną operacją jest też operację przepukliny przeponowej. Ta wada występuje bardzo rzadko, w PIM jej nie operujemy. Tak rzadkie operacje powinny być wykonywane w Polsce w 1-2 ośrodkach, by zespół miał odpowiednie doświadczenie. Takim ośrodkiem jest Szpital Pediatryczny WUM. Przepuklina przeponowa to bardzo ciężka wada, w ciężkich postaciach śmiertelność dzieci po porodzie sięga 80-90 proc. Te dzieci nie mają czynnych płuc, nie mają czym oddychać. Żaden respirator nie pomoże, jak nie ma płuc, których nie można by wentylować. Operacja polega na umieszczeniu balonów w tchawicy po to, by płyn produkowany w pęcherzykach płucnych, w drzewie oskrzelowym, nie wydobywał się na zewnątrz, nie przedostawał się do płynu owodniowego, tylko żeby pozostawał w płucach, powodując ich rozprężenie. Gdy dziecko się rodzi, po usunięciu balonu, płuca można odpowiednimi metodami rozprężać i wentylować. Ta metoda zwiększa szansę przeżycia – z 10-15 proc. do 40-50 proc. To dużo, wada jest bardzo poważna.
W Państwowym Instytucie Medycznym wykonaliście też operację u kobiety w 31. tygodniu ciąży, u której dziecka zdiagnozowano nieprawidłowość polegającą na obecności wolnego płynu w klatce piersiowej płodu, co uniemożliwia prawidłowy rozwój płuc. Na czym polegała operacja?
To też jest operacja ratująca życie płodu. Z różnych przyczyn zdarza się, że dochodzi do gromadzenia się płynu w klatce piersiowej, w jamach opłucnowych. Im więcej go jest, tym bardziej uciska na płuca, serce. Płuca mogą być tak uciśnięte, że praktycznie ich nie widać. Serce również jest ściśnięte, przemieszczone. Wcześniej czy później w takiej sytuacji dojdzie do niewydolności krążenia, obrzęku i zgonu płodu. Wykonujemy stały drenaż odbarczający, który polega na spowodowaniu, żeby płyn z klatki piersiowej odpływał do płynu owodniowego, robiąc miejsce dla płuc, które bardzo szybko się rozprężają.
Serce wraca na swoje miejsce, przyjmuje swoje naturalne rozmiary – to jest bardzo spektakularne, bo dzieje się w ciągu kilku dni. Po porodzie wyjmujemy rurkę, neonatolodzy przejmują opiekę nad dzieckiem.
Podobne zabiegi wykonuje się w przypadku wad układu moczowego – wprowadza się dreny do pęcherza moczowego. Sam zabieg jest prostszy, natomiast lokalizacja drenu w pęcherzu moczowym powoduje, że jest to łatwy dostęp dla płodu, który często po prostu… wyciąga dren. W przypadku drenów opłucnowych na szczęście jest to poza zasięgiem jego rąk, więc jest znacznie większa szansa, że dren przetrwa do porodu i nie zostanie wyciągnięty.
Aktywność dziecka może popsuć operację?
Niestety tak. Często też pada pytanie, czy dziecka zabieg nie boli.
Właśnie – takie operacje są bolesne dla dziecka?
Podajemy nie tylko środki zwiotczające, które powodują, że dziecko nie rusza się w trakcie zabiegu – bo np. gdy wykonujemy transfuzję do naczyń wewnątrzpłodowych, do naczynia wewnątrzwątrobowego, które ma 2,5 mm średnicy, to nie może być najmniejszego ruchu płodu. Podajemy więc środek zwiotczający, żeby dziecko nam „nie przeszkadzało” w operacji, ale dostaje też środki przeciwbólowe i znieczulające, by nie odczuwało bólu.
Jak goją się takie rany u dziecka, gdy otacza je płyn owodniowy?
Największa rana jest po operacji rozszczepu kręgosłupa. Czasem ubytek tkankowy jest na tyle duży, że musimy naszyć „łatę”. Na szczęście na dzieciach wszystko goi się lepiej niż na dorosłych, a w przypadku płodów zdolności regeneracyjne, naprawcze, są jeszcze lepsze.
Każdy taki zabieg w łonie mamy jest skomplikowany, wymaga ogromnych umiejętności. A co w tego typu operacjach jest najtrudniejsze?
Kluczem do sukcesu jest umiejętna praca zespołowa, bo to nie jest „teatr jednego aktora”, tu każdy członek zespołu jest ważny. Z punktu widzenia osoby, która część zabiegów wykonała samodzielnie, w części uczestniczyłem, niektóre obserwowałem, to wydaje mi się, że najtrudniejszym zabiegiem jest zabieg przepukliny oponowo-rdzeniowej. To długi zabieg.
Założenie balonu do tchawicy wydaje się bardzo trudne, bo trzeba wejść do jamy macicy, do płynu owodniowego, potem do ust, gardła, tchawicy, pokonując struny głosowe i niczego nie uszkodzić. Ale doświadczonemu operatorowi zajmuje to zaledwie kilka minut (oczywiście nasze pierwsze zabiegi trwały dużo dłużej).
W przypadku rozszczepów kręgosłupa operacja zawsze będzie kilka godzin. Raz asystowałem profesorowi Michaelowi Belfortowi, który wprowadził metodę hybrydową operowania kręgosłupów u płodów – polega ona na tym, że nacina się powłoki brzuszne, otwiera się brzuch, wyłania macicę, a potem operuje się już endoskopowo. Operacja, którą przeprowadzaliśmy wspólnie w poprzednim moim miejscu pracy trwała siedem godzin.
Włożenie igły do serca, wprowadzenie balonu do zastawki – to jest trudne, ale osoba, która jest bardzo doświadczona – jak pani profesor Dębska, która u nas operuje, robi to jednym ruchem. Kilka minut i jest po zabiegu.
Ale te kilka minut oznacza wiele lat wcześniejszej nauki i wykonywania tego typu operacji…
To prawda. Największą trudnością jest jednak radzenie sobie w sytuacjach niestandardowych, kiedy dochodzi do powikłań, trzeba działać natychmiast. Nieprzewidziane sytuacje mogą zdarzyć się w każdej chwili. Operacja to nie jest ćwiczenie na fantomie. Umiejętność poradzenia sobie z powikłaniami to najważniejsza sprawa. Dlatego bardzo się cieszę, że przez ten rok pracy w PIM udało nam się zbudować zespół.
Trudno mi wyobrazić sobie szczęście mamy, która po operacji dowiaduje się, że poważna wada u dziecka została zoperowana...
Zdarza się, że pacjentka nie jest w ogóle poddawana znieczuleniu ogólnemu, cały czas pozostaje świadoma. Wtedy na bieżąco o wszystkim informujemy, np. mówimy, że udało się wprowadzić balon. Gdy była poddana znieczuleniu ogólnemu, to kiedy dojdzie do siebie, przede wszystkim chce się dowiedzieć, czy operacja się udała. Jest niepewność, lęk, ale potem, gdy dowiaduje się, że wszystko jest dobrze, to jest wielka radość. Wiele pacjentek pozostaje z nami w kontakcie także później, pokazują nam, jak dzieci się rozwijają, przysyłają zdjęcia. To największa nagroda i prawdziwa magia…

Prof. Mirosław Wielgoś, specjalista w diagnostyce patologii ciąży, perinatologii, diagnostyce i terapii płodu, kierownik Kliniki Położnictwa i Perinatologii w Państwowym Instytucie Medycznym MSWiA, konsultant krajowy w dziedzinie perinatologii; w latach 2016-2020 rektor Warszawskiego Uniwersytetu Medycznego; w latach 2016-2018 prezes Polskiego Towarzystwa Ginekologów i Położników.