Połączenie między zaburzeniami metabolizmu, pracą nerek i serca wydaje się dość oczywiste. A jednak chorych specjaliści – diabetolog, kardiolog, nefrolog – prowadzą osobno. Sama nazwa „zespół sercowo-nerkowo-metaboliczny” jest nowa, po raz pierwszy użyto jej w październiku 2023 r.
Wyniki raportu „Zespół sercowo-nerkowo-metaboliczny jako wyzwanie w opiece nad pacjentami z chorobami cywilizacyjnymi” zostały podstawione podczas konferencji w Warszawie przez dr Magdalenę Władysiuk, prezes Stowarzyszenia CEESTAHC, wiceprezes HTA Consulting. Ekspertka podkreśla, że na świecie obserwowany jest trend zmierzający ku rozwojowi opieki koordynowanej.
Chodzi o ciągłość opieki, ciągłość przekazu danych medycznych, komunikacji między specjalistycznymi ośrodkami. Kluczowa może się okazać komunikacja między POZ a AOS, dlatego potrzebni są koordynatorzy.
Dane z raportu pokazują, że 2/3 osób dotkniętych CRM ma choroby towarzyszące i dwu-, trzyktrotnie podwyższone ryzyko zgonu. Dwie, trzy choroby u jednego pacjenta to także wyższe koszty dla systemu ochrony zdrowia.
– Polskie dzieci tyją najszybciej w Europie, społeczeństwo się starzeje. Może się okazać, że za 10 lat te 70 proc. osób trafi do systemu ochrony zdrowia. Powinny zostać objęte opieką skoordynowaną już dziś. Ważne, aby zastanowić się, jak poszerzyć bilanse. Obecnie nie wykorzystujemy możliwości Narodowego Programu Zdrowia, a w POZ profilaktyka jest nieuporządkowana – uważa dr Magdalena Władysiuk.
– W raporcie przyjęliśmy skalę stadiów zaawansowania zespołu CRM od 0 do 4. Niestety, wszyscy jesteśmy na ścieżce do tych chorób, bo wszyscy starzejemy się i dodatkowo borykamy z czynnikami ryzyka ich rozwoju. W CRM musi być profilaktyka do końca życia. Pacjenci z grupy III i IV żyją krócej. Kluczową sprawą jest jakość życia. Od II stopnia stadium CRM jest tylko gorzej – dodaje ekspertka.
Powrót do wielkiej interny
Nie tylko polscy pacjenci krążą między specjalistami. Starsze osoby potrafią odbyć 10 wizyt zamiast dwóch-trzech, by załatwić kluczowe aspekty leczenia. Dr Magdalena Władysiuk rekomenduje, że po pierwsze lekarze muszą zacząć ordynować pacjentom dostępne leki, a po drugie: kluczowe jest, żeby pacjenci te leki brali, a zatem edukacja.
– Nie da się uciec od stałej, bieżącej oceny stanu zdrowia pacjenta. Ona leży w gestii podstawowej opieki zdrowotnej. Ciężej chorzy pacjenci powinni trafić do specjalistów, ale to POZ ma wspierać pacjenta, dawać wskazówki dietetyczne – uważa Władysiuk.
Obecny na warszawskiej konferencji prof. Grzegorz Dzida, diabetolog z Katedry i Kliniki Chorób Wewnętrznych Uniwersytetu Medycznego w Lublinie, zauważa konieczność powrotu do wielkiej interny.
– Kiedyś interniści uczyli się o wszystkich układach. Dziś musimy powrócić do wielkiej interny. Cukrzyca, stan przedcukrzycowy, podwyższenie glukozy sprawiają, że to nerki, serce, tętnice są najbardziej narażone na uszkodzenia. Naczynia są we wszystkich narządach i wpływają na siebie wzajemnie. To jedno wielkie błędne koło. Trzeba je przerwać, bo zespół CRM zabija. A oddziały internistyczne dziś pełnią rolę zakładów opiekuńczo-leczniczych (ZOL) dla seniorów – stwierdza prof. Dzida.
Również prof. Przemysław Leszek, kardiolog z Kliniki Niewydolności Serca i Transplantologii Narodowego Instytutu Kardiologii im. Stefana Kardynała Wyszyńskiego-Państwowego Instytutu Badawczego, dostrzega konieczność całościowego spojrzenia na pacjenta.
– Jeśli pacjent jest świadom choroby, będzie się leczył. Obecnie jednym lekiem możemy leczyć wszystkie trzy choroby – podkreśla prof. Leszek.
Dr Longin Niemczyk, adiunkt w Katedrze i Klinice Nefrologii, Dializoterapii i Chorób Wewnętrznych Warszawskiego Uniwersytetu Medycznego (WUM), przypomina zaś, że choroby nerek rozwijają się po cichu, są wtórne do chorób metabolicznych.
– Nie patrzymy na pacjenta całościowo – ze szkodą dla niego. Diabetolodzy nie zawsze podpowiadają pacjentom, że nieprawidłowe cukry mogą niszczyć różne układy. A ponieważ choroba nerek jest wtórna w stosunku do innych chorób, my, nefrolodzy, niejako z konieczności patrzymy na pacjenta całościowo – tłumaczy dr Niemczyk.
Na co chorują Polacy?
W Polsce zaburzenia lipidowe występują u ok. 20 mln osób, ponad 10 mln ma nadciśnienie tętnicze, blisko 15 mln dorosłych ma nadwagę i niemal 4 mln otyłość. Na cukrzycę choruje w naszym kraju ponad 3 mln osób, a u kolejnych 3 mln występuje zespół metaboliczny. Ponad 2 mln Polaków cierpi na chorobę niedokrwienną serca, a u ponad miliona występuje niewydolność serca.
Przewlekła choroba nerek dotyka w Polsce ponad 4 mln osób. Mechanizmy leżące u podstaw tych chorób są ze sobą powiązane i wzajemnie się napędzają – jedna choroba przyczynia się do rozwoju kolejnej.
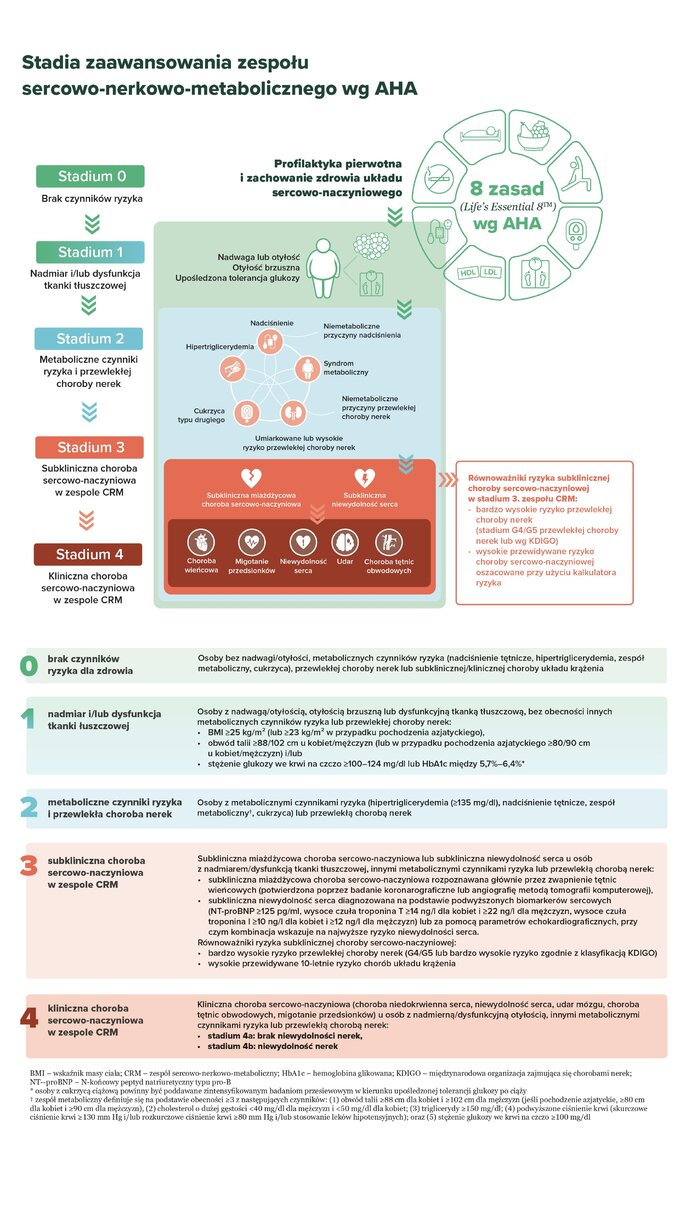
Prof. Grzegorz Dzida podkreśla, że na oddziały takie, jak kierowany przez niego, trafiają pacjenci w IV stadium zespołu CRM, gdy szkody są już nie do odwrócenia. To praktycznie zagrożenie życia.
Prof. Przemysław Leszek dodaje, że 50-latkowie, gdy na początku problemów ze zdrowiem są przestraszeni, rzucają palenie, odchudzają się, a potem, gdy poczują się lepiej, wracają do starych nawyków i siedzenia w fotelu. Z kolei pacjenci z przewlekłą chorobą nerek do poradni nefrologicznych trafiają w zaawansowanych stadiach.
CRM w oczach pacjentów
– Ten zespół stanowi dla pacjentów duże wyzwanie. Podejrzewam, że przybędzie diagnoz, ponieważ wzrasta świadomość społeczna. Pacjent chce przede wszystkim kompleksowej opieki i bezpieczeństwa. Do lekarza idzie po wiedzę. Wielu leczy się w prywatnych gabinetach u każdego specjalisty z osobna. A gdy pacjent idzie leczyć się prywatnie, nie ma go nawet w systemie. Marzymy, aby pacjenci dotknięci CRM w jednym miejscu uzyskali opiekę – mówi Monika Kaczmarek z Polskiego Stowarzyszenia Diabetyków.
Jej zdaniem należy poprawić bilans nastolatków w kierunku wykrywania chorób cywilizacyjnych. Wśród dorosłych dobrym momentem na bilans jest medycyna pracy.
Olbrzymim problemem jest to, że zaledwie 38 proc. POZ świadczy opiekę skoordynowaną.
Te duże nie chcą w nią wchodzić. Ale też nie wszystkie małe mogą ją świadczyć, bo są takie, które nawet nie mają aparatu do EKG. Dlatego zdaniem Magdaleny Kołodziej, prezes Fundacji MY PACJENCI, nie da się opieki skoordynowanej wprowadzić bez dodatkowych pieniędzy.
Wiedza o przyjmowanym leczeniu
Bolączką jest, że nadal lekarze nie mają skróconego raportu na temat leczenia pacjenta z platformy P1, nie mogą podejrzeć, jakie leki bierze, kto go leczy. – Konieczne jest narzędzie generujące lekarzom najważniejsze dane – uważa prof. Dzida.
Monika Kaczmarek potwierdza, że z perspektywy pacjenta również bardzo istotna jest konieczność ciągłości informacji. Pacjenci często bowiem nie pamiętają nawet nazw przyjmowanych leków.
– Najgorsza sytuacja jest z pacjentami wykluczonymi cyfrowo. Gdy coś im dolega, błądzą po systemie albo wypytują sąsiadkę, do kogo pójść na leczenie. Dlatego uważam, że powinna być wytyczona ścieżka dla pacjenta z CRM, pokazująca, gdzie może zgłosić się po pomoc – mówi Monika Kaczmarek.
Koordynacja i edukacja
Magdalena Kołodziej odwołuje się do raportu „Opieka koordynowana w POZ”, badania przeprowadzonego metodą ankiety internetowej w grupie 1024 pacjentów placówek realizujących opieką koordynowaną. Podkreśla, że w świetle tej ankiety pacjenci objęci opieką koordynowaną są szczęśliwcami.
– Aż 90 proc. z nich deklaruje, że są włączeni w proces leczenia. Rozumieją zalecenia, jak powinni postępować. Spada problem z niestosowaniem się do zaleceń, bo pacjenci rozumieją, po co się leczą. Koordynator przypomina im o wizycie u lekarza. Opieka odbywa się blisko domu. Nie czeka się na dostępny termin, by zrobić EKG czy echo serca. Zdecydowanie skraca się czas oczekiwania na wdrożenie terapii. Dzięki temu pacjent nie potrzebuje tak często korzystać z opieki ambulatoryjnej – wylicza korzyści z opieki skoordynowanej Magdalena Kołodziej.
Specjaliści zebrani na warszawskiej konferencji prezentującej raport „Zespół sercowo-nerkowo-metaboliczny jako wyzwanie w opiece nad pacjentami z chorobami cywilizacyjnymi” są zgodni, że kluczem do sukcesu w leczeniu chorób cywilizacyjnych jest opieka koordynowana i edukacja.

